
А. И. Федин
ФГАОУ ВО «Российский национальный исследовательский медицинский университет им. Н. И. Пирогова» МЗ РФ
В предыдущей статье («Новости неврологии». 2020, № 4) мы сообщали о неврологической патологии, ассоциированной с COVID-19. В настоящей статье обобщены опубликованные данные, касающиеся клиники и патогенеза острых инсультов при COVID-19.
Сведения об острых цереброваскулярных болезнях, связанных с COVID-19, относительно немногочисленны. В опубликованном ретроспективном обсервационном анализе пациентов с COVID-19, поступивших в Union Hospital (г. Ухань, Китай), из 221 пациента с COVID-19 у 11 (5%) развился острый ишемический инсульт, у 1 (0,5%) – тромбоз венозного синуса головного мозга и у 1 (0,5%) – кровоизлияние в мозг [1] [30]. В Нью-Йорке из 3556 госпитализированных пациентов с диагнозом COVID-19 32 пациента (0,9%) имели подтвержденный с помощью томографии ишемический инсульт [2].
В ряде публикаций представлено более подробное клиническое описание случаев инсульта при COVID-19. Сроки развития инсульта от начала клинических симптомов COVID-19 (лихорадка, кашель, одышка, слабость) в отдельных сообщениях были различны: 1–4 дня [3], 5–16 дней [2], 8,8 ± 4,4 [4], 8–21 день [5].
В самой большой опубликованной выборке, включавшей 32 пациента с COVID-19 и инсультом, представлен их демографический анализ. Среди 32 пациентов средний возраст составлял 62,5 (межквартильный диапазон [IQR]) 52,0–69,25) года, 71,9% (23 / 32) составляли мужчины. В этой публикации проведено сравнение демографических показателей этой группы больных и группой с инсультом, находившихся на лечении в период, предшествующий эпидемии COVID-19. По сравнению с контрольной группой пациенты с COVID-19 и инсультом были моложе: 63 (медиана IQR 17] против 70 (IQR 18 лет, P = 0,001) [2].
В другой публикации, включавшей 22 пациента с ишемическим инсультом, средний возраст составлял 59,5 ± 16,0 лет, 12 пациентов были женщины (54,4%). Также подчеркнуто, что средний возраст пациентов был ниже, чем в других опубликованных сообщениях [4].
Опубликовано сообщение о тромбозе большой мозговой артерии у пяти больных в возрасте до 50 лет. Все пять пациентов дали положительный результат на COVID-19 [6]. Подчеркивается связь инсульта с острым респираторным дистресс-синдромом (ОРДС). Так, в Сингапуре крупноочаговый ишемический инсульт был диагностирован у четырех (2,4%) из 206 с COVID-19 и ОРДС, у трех последовал летальный исход [7]. Особенностями инсультов, наряду с крупными очагами, были мультифокальность поражения и частая геморрагическая трансформация инфаркта мозга (рис. 1).
В классификации TOAST выделено несколько подтипов ишемического инсульта [8]. В группе больных с ишемическим инсультом и COVID-19 у большинства больных (65,6%) были классифицированы криптогенные инсульты, а 34,4% соответствовали эмболическому инсульту c неопределенным по локализации источником. Для сравнения: в группе больных с инсультом без СOVID-19 криптогенный инсульт диагностировался у 25% больных (P < 0,001) [2].
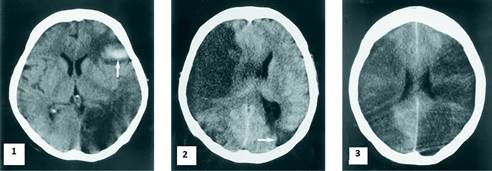
Рис. 1. КТ больных с инфарктом мозга при COVID-19 (цит. Umapathi et al., 2020) [7]
Обозначения: 1. На КТ инфаркт мозга в системе левых средней и задней мозговых артерий с геморрагическим пропитыванием (стрелка). 2. На КТ инфаркт мозга в системе правой средней мозговой артерии с отеком мозга и масс-эффектом. 3. На КТ обширные инфаркты мозга в системах обеих средних мозговых артерий и левой задней мозговой артерии
При сравнении летальности у больных с ишемическим инсультом и с COVID-19 c аналогичной летальностью без коронавируса выявлено ее повышение в первой группе (соответственно 63,6 и 9,3%, P < 0,001) [2].
Публикации о внутримозговых кровоизлияниях (ВМГ) у больных с COVID-19 немногочисленны. Приводится описание пяти случаев ВМГ у больных с COVID-19, при этом выявлен ряд клинических особенностей. Обращено внимание на относительно молодой возраст пациентов (52,2 года, диапазон от 41 до 64 лет). Было также отмечено, что у четырех пациентов были лобарные гематомы, у одного – многоочаговые гематомы в полушарии мозга. Четыре больных в анамнезе имели артериальную гипертонию. Задержка между временем появления симптомов COVID-19 и временем развития ВМГ составляла в среднем 32 дня (диапазон 14–38 дней). В течение этого периода у четырех больных была полиорганная недостаточность [8].
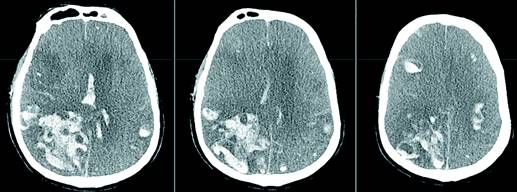
Рис. 2. КТ больного с внутримозговым кровоизлиянием и COVID-19 (цит. Carroll и Lewi, 2020) [9]
Обозначения: Неконтрастная КТ головы выявила мультифокальное паренхиматозно-вентрикулярное кровоизлияние с отеком мозга, масс-эффектом и нисходящей грыжей миндалин мозжечка
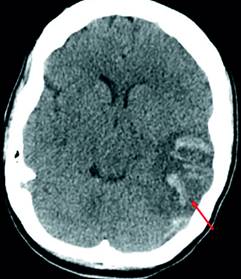
Рис. 3. КТ больной с венозным инфарктом (цит. Klein et al., 2020) [12]
Обозначения: КТ без контрастирования демонстрирует левосторонний височно-теменной геморрагический венозный инфаркт с отеком и масс-эффектом, смещением срединных структур мозга вправо на 5 мм. Стрелка показывает тромбоз дистальных отделов поперечного и сигмовидного синусов
Одно из сообщений касалось пациентов с COVID-19, у которых были ВМГ с летальным исходом. Обоим пациентам до ВМГ назначались антикоагулянты. Но тот факт, что у них были многоочаговые кровоизлияния, тяжелый диффузный отек головного мозга и признаки аноксического повреждения головного мозга, приводит к выводу, что ВМГ у них были не просто результатом вызванного антикоагулянтной терапией кровоизлияния [9]. КТ одного больного из этой статьи приведена на рис. 2.
Ряд сообщений посвящен развитию у больных с COVID-19 церебрального венозного тромбоза (ЦВТ). В одном из сообщений приведены три истории болезни молодых пациентов с COVID-19 с ЦВТ. Средний возраст составлял 34 года (от 23 до 41 года) [10].
В первой истории болезни 38 летний мужчина поступил в отделение неотложной помощи с рвотой и диареей в последние 10 дней, головной болью в течение 7 дней и измененным психическим статусом в течение последних 2 дней. Исследование мазка из носоглотки с помощью ОТ-ПЦР на SARS-CoV-2 было с положительными результатами. Рентгенография и КТ грудной клетки подтвердили неоднородные мультифокальные периферические и перибронховаскулярные помутнения воздушного пространства. КТ головы выявила повышенную плотность в прямом синусе, дистальном верхнем сагиттальном синусе, правом поперечном синусе, а также в нескольких корковых венах, прилегающих к верхнему сагиттальному синусу, был сопутствующий отек мозга. КТ-венография подтвердила ЦВТ, включая окклюзионный тромб в правой внутренней яремной вене. Прогрессирующее расстройство дыхания было причиной смерти через 32 часа после госпитализации.
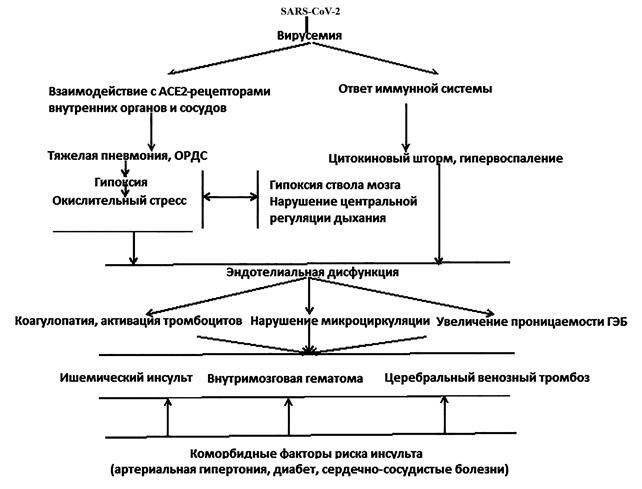
Рис. 4. Патогенетические механизмы инсультов при COVID-19
Во втором случае здоровая 41 летняя женщина, недавно выписанная из другой больницы после инфицирования без осложнений COVID-19, поступила в связи с внезапным развитием афазии. При обследовании у нее выявлены тотальная афазия и правосторонняя гемианопсия. КТ-ангиография не обнаружила окклюзии крупных артерий. Повторная КТ головы показала развитие венозного инфаркта в левых базальных ганглиях, таламусе и мезиальной височной доле с геморрагической трансформацией, интравентрикулярным кровоизлиянием и обструктивной гидроцефалией. КТ-венограмма подтвердила окклюзию внутренних мозговых вен с частичным тромбозом вены Галена и дистального отдела прямого синуса. Через 4 дня последовал летальный исход.
В третьем случае 23 летний мужчина без предшествующего анамнеза обратился к врачу по поводу головной и мышечной боли, лихорадки и сухого кашля в течение 1 недели. Артериальное давление при поступлении было 95 / 53 мм рт. ст. При рентгенологическом исследовании грудной клетки выявлена мультифокальная пневмония. Исследование мазка из носоглотки с помощью ОТ-ПЦР было положительным на SARS-CoV-2. На КТ головы определялись очаги низкой плотности в двух полушариях головного мозга с очагами подкоркового кровоизлияния в левой теменно-затылочной области. В течение нескольких дней последовал летальный исход [10].
В четырех итальянских госпиталях в апреле 2020 года у шести пациентов с COVID-19 была ВМГ, связанная с тромбозом церебральных вен. Всем пациентам была проведена КТ без контрастирования, у двух пациентов была проведена дополнительная МРТ с контрастированием. У четырех пациентов был один очаг кровоизлияния, у двух – множественные локализации очагов. До развития кровоизлияния у всех пациентов была головная боль, у трех – гемиплегия, у трех – эпилептические приступы, у одного – транзиторная гемиплегия были первым клиническим изменением инфекции COVID-19 [11].
В ряде сообщений приводятся описания отдельных случаев ЦВТ у больных с COVID-19. Так, описана история болезни 29 летней женщины без значительного анамнеза или сопутствующих заболеваний, поступившей с впервые выявленными эпилептическими приступами. Дальнейший опрос показал, что в анамнезе в течение недели наблюдались головные боли, субфебрильная температура, легкий кашель и одышка. Нейровизуализация выявила левый височно-теменной геморрагический венозный инфаркт с тромбозом левого поперечного и сигмовидного синусов (рис. 3). Больной назначались антикоагулянты и противоэпилептические препараты [12].
Другой пациент, 65 летний, ранее здоровый, госпитализирован с жалобами на потерю сознания, выпадение полей зрения и прикусывание языка. При госпитализации был сонливым, очаговых неврологических симптомов не было. Нейровизуализация головного мозга продемонстрировала геморрагический инфаркт в правой височной области, тромбоз правого сигмовидного и поперечного синусов [13].
Таким образом, инсульт является одним из осложнений, отмеченных у пациентов с COVID-19. Связь между вирусными инфекциями и ишемическим инсультом хорошо известна, у больных с сосудистыми факторами риска инфекция может увеличивать вероятность его возникновения [14]. Причинами, по которым гриппоподобные болезни приводят к инсульту, являются действие медиаторов воспаления на эндотелий сосудов и протромботический статус [14]. Ранее было выяснено, что первичное поражение COVID-19 головного мозга возникает относительно редко при хорошем состоянии гематоэнцефалического барьера (ГЭБ) [15]. Поэтому представляет интерес изучение возможных патогенетических механизмов развития острого инсульта при COVID-19.
Потенциальные механизмы острых инсультов, ассоциированных с COVID-19
На основании опубликованных данных можно представить специфические механизмы развития инсульта при COVID-19 (рис. 4).
Как показано на рис. 1, вирусемия распространяет SARS-CoV-2 по всему организму. Возможными мишенями для COVID-19 являются внутренние органы и сосуды, которые экспрессируют рецепторы ACE2 [16]. Белок-шип является основным поверхностным белком, который коронавирус использует для связывания с белком рецептора. После того как белок-шип связывается с рецептором клетки человека, вирусная мембрана сливается с мембраной клетки человека, позволяя геному вируса проникнуть в клетки человека и начать инфицирование [17]. В дальнейшем возможны два механизма неврологических осложнений, которые могут быть связаны или не связаны с иммунной системой.
Неиммунный патогенез. При неиммунном механизме вирус через рецептор АСЕ-2, который экспрессируется во внутренних органах и сосудах, может поражать их клетки. Воспаление и повреждение миокарда способствуют тромбообразованию в полостях сердца и риску эмболического инсульта.
Однако одним из наиболее часто задействованных органов при COVID-19 являются легкие. Тяжелая пневмония, ассоциированная с COVID-19, может привести к острому респираторному дистресс-синдрому (ОРДС).
Гипоксия. При тяжелой пневмонии и ОРДС развивается гипоксия, которая вызвана потерей объема легких из за альвеолярного отека, коллапса и нарушения газообмена [18, 19]. Нарушение альвеолярного газообмена при COVID-19 вызывает гипоксию ЦНС и усиление анаэробного метаболизма в митохондриях клеток мозга [20]. Гипоксия головного мозга впоследствии может привести к интерстициальному отеку и набуханию клеток головного мозга, внутричерепной гипертензии и нарушению мозгового кровотока [21, 22].
Гипоксия и ОРДС могут также иметь центральное происхождение [22]. Как известно, наиболее заметным симптомом госпитализированных пациентов с COVID-19 является одышка. Согласно опубликованным данным, чаще всего одышка проявляется в виде «затрудненного дыхания» или ощущения стеснения в груди и воздушного «голода», которые являются ее классическими определениями [23]. Однако есть также сообщения о пациентах с COVID-19 с гипоксией без поражения легких, и многие описывают раннюю одышку как «прекращение самостоятельного дыхания» [24]. В подтверждение этого в нескольких клинических и радиологических исследованиях говорится о нормальных результатах визуализации грудной клетки, несмотря на тяжелое течение COVID-19 [22]. Так, у более чем 1000 пациентов с COVID-19, которым требовалась стационарная помощь, имели в 23% случаев нормальную рентгенограмму грудной клетки и в 12% нормальную компьютерную томографию грудной клетки [25].
Эти особенности могут указывать на центральное апноэ, связанное с нарушением в петле обратной связи от легочных рецепторов к дыхательным центрам, опосредованной блуждающим нервом [26]. Существует также мнение, что развивающаяся при гипоксии дисфункция ствола головного мозга может быть причиной ухудшения функционирования легких и прогрессирования ОРДС [27]. Таким образом, гипоксия может быть результатом сочетания двух факторов: наличия ОРДС и нарушения центральной регуляции дыхательного цикла.
Окислительный стресс. Важную роль в патогенезе полиорганной недостаточности при COVID-19 играет окислительный стресс.
Окислительный стресс (ОС) определяется как нарушение прооксидантно-антиоксидантного баланса в пользу прооксидантов, приводящее к повреждению клеток [28]. Некоторые респираторные вирусы вызывают нарушение регуляции образования активных форм кислорода (АФК) в результате увеличения рекрутирования воспалительных клеток в очаге инфекции. Кроме того, вирусные инфекции нарушают антиоксидантные механизмы, что приводит к несбалансированному окислительно-антиоксидантному статусу и последующему окислительному повреждению клеток [28].
Острая гипоксия вызывает повышенное производство АФК в головном мозге за счет изменения активности цитохромной цепи, ответственной за окислительное фосфорилирование митохондрий. Это приводит к снижению синтеза АТФ и увеличению свободных радикалов при одновременном снижении активности нормальной клеточной антиоксидантной системы [29]. Мозг особенно уязвим к воздействию избыточных АФК, потому что он уже имеет низкую активность каталазы и глутатионпероксидазы по сравнению с другими типами тканей, но высокую метаболическую активность и потребление кислорода. Мозг также богат липидами с ненасыщенными жирными кислотами, которые могут совместно со свободными радикалами генерировать пероксильные радикалы, окисляющие липидные мембраны. Поэтому вероятность повреждения клеточных структур мозга из за повышенных уровней АФК во время гипоксии высока.
Известно, что гипоксия, сопровождающая ОРДС, вызывает образование супероксида, H2O2 и других реактивных веществ, главным образом в дыхательной цепи митохондрий [30]. Перекись водорода запускает экспрессию многих генов, которые активируют провоспалительные цитокины, такие как IL-1, IL-6 и TNFα, и индуцибельную синтазу оксида азота. Эти провоспалительные цитокины циклически активируют макрофаги, нейтрофилы, клетки эндотелия через НАДФН-оксидазу, что приводит к образованию супероксида и H2O2 [31]. Кроме того, супероксидный радикал реагирует с оксидом азота с образованием пероксинитрит, а пероксинитрит и оксид азота токсичны для митохондрий [32]. Это может объяснить неспособность митохондрий использовать кислород, несмотря на нормальное насыщение тканей кислородом. Взаимодействие между АФК и цитокинами порождает самоподдерживающийся цикл цитокинового шторма и окислительного стресса, что в конечном итоге приводит к полиорганной недостаточности у пациентов с COVID-19 [33].
Таким образом, взаимосвязь между инфекцией COVID-19 и воспалением, с одной стороны, и между окислительным стрессом и воспалением – с другой, позволяет объяснить влияние окислительного стресса на прогрессирование COVID-19 [34]. Можно сделать вывод, что тяжелая пневмония и ОРДС приводят к гипоксии и вызванному ей окислительному стрессу, результатом которых являются митохондриальная дисфункция и нейрональное повреждение. Нейрональное повреждение ствола головного мозга и возникающее в результате нарушение регуляции дыхания усиливают дыхательную недостаточность, что также увеличиваeт гипоксию и окислительный стресс.
Иммунные механизмы патогенеза. Определяющим для клинических проявлений и течения новой коронавирусной болезни является участие в патологическом процессе иммунной системы. Оптимальным для благоприятного течения COVID-19 может считаться эффективный иммунный ответ против SARS-CoV-2 [35]. Иммунный механизм сосудистых повреждений мозга связан с чрезмерной выработкой провоспалительных цитокинов, привлечением провоспалительных макрофагов и гранулоцитов и развитием цитокинового шторма [35].
Данные недавних исследований показали, что инфекция SARS-CoV-2 может привести к нарушению регуляции иммунитета, воздействуя на подмножества Т-клеток. При COVID-19 наблюдаются значительное снижение уровня Т-лимфоцитов, более выраженное в тяжелых случаях. У пациентов с COVID-19 уровень хелперных Т-клеток (CD3 +, CD4 +) и цитотоксических Т-супрессоров (CD3 +, CD8 +) и регуляторных Т-клеток ниже нормального уровня, особенно у тяжелых пациентов. Регуляторные Т-клетки отвечают за поддержание иммунного гомеостаза с подавлением активации, пролиферации и провоспалительной функции большинства лимфоцитов [36]. При тяжелой форме COVID-19 процент наивных, недифференцированных Т-хелперов увеличивается, в то время как процент Т-хелперов памяти уменьшается [37, 38]. Равновесие между наивными Т-клетками и Т-клетками памяти является фундаментальным для обеспечения эффективного иммунитета [39]. Таким образом, чрезмерная воспалительная реакция с признаками цитокинового шторма способствует более выраженным клиническим проявлениям ОРДС, вызывает тяжелое течение заболевания и ухудшает прогноз при COVID-19.
Эндотелиальная дисфункция
Основным «игроком», который атакуют два вышеописанных каскада, является сосудистый эндотелий, и развивающуюся эндотелиальную дисфункцию можно считать основным патофизиологическим синдромом в патогенезе инсультов у больных с COVID-19.
Как известно, эндотелиальные клетки (эндотелиоциты) входят в состав нейроваскулярной единицы (НВЕ), сложного функционального объединения клеток, соединяющих паренхиму головного мозга с его сосудистой сетью. НВЕ состоит из паренхиматозных клеток головного мозга (возбуждающие нейроны, ингибирующие интернейроны, астроциты и микроглия), взаимодействующих с сосудистыми клетками, включая перициты (на капиллярах) и эндотелиальные клетки. НВЕ играет важную роль в поддержании функции мозга, особенно в регуляции мозгового кровотока и формировании гематоэнцефалического барьера (ГЭБ) [40].
Хорошо известно, что главная функция ГЭБ – поддержание гомеостаза мозга. Он защищает нервную ткань от циркулирующих в крови микроорганизмов, токсинов, клеточных и гуморальных факторов иммунной системы, которые воспринимают ткань мозга как чужеродную. ГЭБ выполняет функцию высокоселективного фильтра, через который из артериального русла в мозг поступают питательные, биоактивные вещества; в направлении венозного русла с глимфатическим потоком выводятся продукты жизнедеятельности нервной ткани [41].
Эндотелиальные клетки (ЭК) представляют собой мезодермально модифицированные простые эпителиальные клетки, которые образуют стенки кровеносных сосудов. Диаметр крупных артерий и вен может состоять из десятков ЭК, в то время как наименьший капилляр образован одной ЭК для образования просвета сосуда. Микрососудистые ЭК ЦНС представляют собой чрезвычайно тонкие клетки, толщина которых на 39% меньше, чем в мышечных ЭК [42].
Эндотелий сосудов большинства тканей содержит открытые промежутки (фенестра́ции) диаметром около 50 нм и межклеточные щели от 100 до 1000 нм. Через эти промежутки вода и растворенные в ней вещества циркулируют между кровью и межклеточным пространством. Отличительной особенностью сосудов ЦНС является отсутствие как фенестраций, так и межклеточных щелей между ЭК [43].
Эндотелиальные клетки сосудов мозга плотно прилегают друг к другу. Между их стенками образуются так называемые плотные контакты, роль которых в обеспечении ГЭБ состоит в том, что они предотвращают проникновение в ткань мозга различных нежелательных веществ из кровеносного русла. Плотные контакты между эндотелиальными клетками блокируют межклеточный пассивный транспорт [44].
В формировании плотных контактов принимают участие большое количество трансмембранных белков, таких как окклюди́н, разнообразные клаудины и замыкательные адгезионные молекулы. Они связывают латеральные отделы клеточных стенок между собой, участвуют и делают возможным межклеточный транспорт и обмен веществ [45]. В результате эндотелиальная выстилка капилляров мозга является сплошной [46].
Хорошее функционирование всех клеточных структур ГЭБ защищает головной мозг от вирусемии, этим объясняется факт относительно нечастого прямого поражения нервной системы при COVID-19 по сравнению с внутренними органами [15].
Поскольку эндотелиальные клетки сосудов в изобилии экспрессируют рецепторы ACE2, используемые SARS-CoV-2 для проникновения в клетки, происходит прямое вирусное поражение ЭК с активацией воспалительных и тромботических путей [47]. Повреждение эндотелиальной выстилки может способствовать доступу вируса к мозгу. При проникновении вируса в среду нейрональных тканей его взаимодействие с рецепторами ACE2, экспрессируемыми в нейронах, инициирует повреждение нейронов. Цитокиновый шторм в кровеносных сосудах может быть настолько силен, что вызывает «взрывной» воспалительный ответ, что приводит к повышению проницаемости ГЭБ, к попаданию цитокинов, компонентов крови и вирусных частиц в паренхиму мозга с последующей гибелью нейрональных клеток [48].
Эндотелий играет решающую роль в регуляции функции сосудов посредством выработки паракринных факторов, которые поддерживают сосудистый тонус, ингибируют адгезию тромбоцитов и воспалительных клеток, способствуют фибринолизу и ограничивают пролиферацию сосудов [49]. Эндотелий также является основным регулятором тромбоза и гемостаза, а дисфункция ЭК, вызванная инфекцией COVID-19, может быть причиной коагулопатии и увеличения тромботической нагрузки. Активация ЭК, вызванная инфекцией, и возникающее в результате нарушение антитромботической эндотелиальной поверхности, избыточное образование тромбина и уменьшение фибринолиза являются возможными факторами тромботического состояния [50].
Коагулопатия. COVID-19 увеличивая эндотелиальную патологию, влияет на связанные с ней основные ее системные проявления, включая гиперкоагуляцию и тромботические осложнения. Поэтому коагулопатия является важной проблемой у больных с COVID-19.
В ряде исследований анализировались лабораторные показатели крови у больных с ишемическим инсультом и COVID-19. Для больных с COVID-19 по сравнению с контрольной группой с инсультом без COVID-19 был характерен более высокий уровень С-реактивного белка – соответственно 51,1 (1,3–127,9) и 12,1 (0,1–212,0) мг / л, p < 0,05), D-димера – (6,9 (0,3–20,0) и 0,5 (0,1–20,0) мг / л, p < 0,001) и снижение содержания лимфоцитов – 0,6 (0,3–1,2) и 1,1 (0,1–2,6) ×109 / л, p < 0,001) [2].
В другой публикации у больных с ишемическим инсультом и COVID-19 лабораторные исследования также показали повышенный уровень D-димера (3497,4 ± 6754,3 нг / дл), С-реактивного белка (20,8 ± 37,9 мг / дл) и интерлейкина-6 (41,6 ± 62,0 пг / дл). Увеличение маркеров воспаления и D-димера указывает на состояние гиперкоагуляции [51]. Опубликовано еще одно подтверждение повышения уровня D-димера и С-реактивного белка у больных с COVID-19 [33], а также лимфоцитопении [52].
В метаанализе состояния гемостаза у больных с новой коронавирусной болезнью изучены изменения количества тромбоцитов (PLT), уровня активированного частичного тромбопластина (APTT), протромбинового времени (PT) и D-димера (D–D), частично активированного тромбопластина (APTT), протромбинового времени (PT) и D-димера (D–D). Объединенные результаты показали, что уровни PT и DD были значительно выше у пациентов с тяжелой формой COVID-19 (0,68, 95% ДИ = 0,43–0,93, I2 = 53,7%; 0,53, 95% ДИ = 0,22–0,84, I2 = 78,9% соответственно). Однако не наблюдалось значительных различий в значениях PLT и APTT между тяжелыми и легкими пациентами (– 0,08, 95% ДИ = –0,34 до 0,18, I2 = 60,5%; – 0,03, 95%). ДИ = от –0,40 до 0,34, I2 = 79,5% соответственно). Растущие значения DD и PT подтверждают мнение о том, что диссеминированное внутрисосудистое свертывание крови может развиваться у тяжелых пациентов с COVID-19 [53].
Тромбоцитопению и повышенный уровень D-димера можно объяснить чрезмерной активацией каскада коагуляции и тромбоцитов, так как вирусные инфекции вызывают системный воспалительный ответ с дисбалансом между прокоагулянтными и антикоагулянтными гомеостатическими механизмами [54].
Тромбоциты являются ключевыми медиаторами воспаления и сенсорами инфекционных агентов благодаря взаимодействию рецепторов их клеточной поверхности и патогенов (рецепторы распознавания патогенных паттернов) и производных иммунной системы (рецепторы Fc иммуноглобулина и рецепторы комплемента). Активация и взаимодействие между макрофагами, моноцитами, эндотелиальными клетками, тромбоцитами и лимфоцитами играют решающую роль в прокоагулянтном эффекте вирусных инфекций [55].
Коагулопатия, в конечном итоге переходя во внутрисосудистую диссеминированную коагуляцию, вызывает микротромбоз сосудов и нарушение микрогемоциркуляции [56].
Влияние коморбидных заболеваний. В ряде сообщений приводятся данные о том, что артериальная гипертония, сердечно-сосудистые заболевания и диабет являются наиболее частыми коморбидными заболеваниями у пациентов с COVID-19 [57]. Метаанализ сопутствующих заболеваний при COVID-19 показал, что артериальная гипертензия выявлена примерно у 21,1% пациентов; диабет, сердечно-сосудистые заболевания и заболевания дыхательной системы присутствовали в 9,7, 8,4 и 1,5% случаев соответственно [58]. Общей чертой всех этих расстройств является эндотелиальная дисфункция. COVID-19 увеличивает эндотелиальную патологию и ее основные системные проявления, включая гиперкоагуляцию и тромботические осложнения [59]. Эти факторы могут быть причиной цереброваскулярных осложнений, в том числе инсультов, у больных с имевшимися ранее сосудистыми факторами риска.
Таким образом, причины развития острого инсульта связаны с вторичными патологическими каскадами при тяжелом течении COVID-19. При неиммунном механизме развития острого инсульта в качестве пускового фактора часто является тяжелая пневмония с ОРДС, гипоксией и последующим окислительным стрессом. При этом гипоксия мозгового ствола может нарушать регуляцию дыхания и усиливать дыхательную недостаточность.
При иммунном механизме избыточная реакция иммунной системы на вирусную агрессию приводит к выработке большого количества провоспалительных цитокинов. Иммунная дисрегуляция и цитокиновый шторм могут быть причинами последующих неблагоприятных каскадных реакций и повреждения тканей.
Эти два механизма приводят к эндотелиальной дисфункции, играющей ведущую роль в патогенезе инсульта при COVID-19. С эндотелиальной дисфункцией связаны коагулопатия, нарушение микрогемоциркуляции и повышение проницаемости ГЭБ. Эти факторы являются непосредственными причинами различных вариантов инсультов при COVID-19. Имеют значение, особенно в пожилом возрасте, коморбидные болезни, при которых также наблюдается эндотелиальная дисфункция (гипертония, диабет, сердечно-сосудистые болезни).
Доказательные исследования по ведению больных с острым инсультом при COVID-19 ввиду небольшой численности больных отсутствуют. Опубликован консенсус экспертов по инсульту 18 стран по ведению больных с ишемическим инсультом, ассоциированным с COVID-19, в которых авторы использовали систематические обзоры литературы, ссылки на ранее опубликованные руководства по инсульту, личные файлы и мнения экспертов, чтобы обобщить существующие доказательства [60]. Несомненными являются методы лечения, направленные на выявленные основные патогенетические механизмы острого
